Kiedy powinniśmy obawiać się hiperglikemii?
Na podstawie artykułu: dr n. med. Anna Duda-Sobczak Kiedy należy obawiać się hiperglikemii. Pielęgniarka Diabetologiczna nr 4/2015
Wzrost glikemii w przebiegu cukrzycy typu 1 nadal stanowi wyzwanie dla pacjenta i zespołu diabetologicznego
Jednak dzięki postępowi nauki, rosnącemu doświadczeniu i większej świadomości udaje się mu sprostać.
Hiperglikemia w cukrzycy typu 1 wynika z:
- nieodpowiedniego dopasowania dawki insuliny do aktualnego zapotrzebowania,
- nieprawidłowego, nieefektywnego podawania insuliny,
- użycia preparatu insuliny, który uległ dezaktywacji.
Zbyt długie utrzymywanie się hiperglikemii może prowadzić do cukrzycowej kwasicy ketonowej, natomiast przewlekła, nawracająca hiperglikemia przyczynia się do rozwoju późnych mikronaczyniowych powikłań cukrzycy.
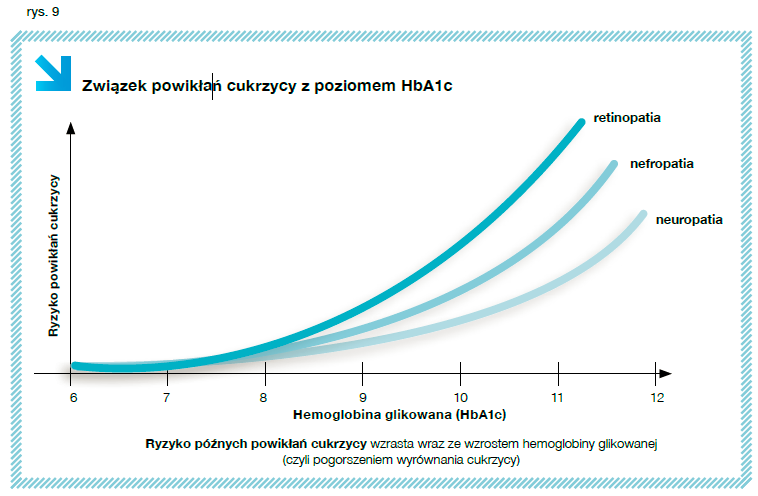
Wieloośrodkowe badanie DCCT wykazało, że w grupie intensywnie leczonych pacjentów, w której uzyskano wyrównanie metaboliczne cukrzycy wyrażone odsetkiem glikowanej hemoglobiny na poziomie 7%, znacznie rzadziej obserwowano przewlekłe powikłania mikronaczyniowe w porównaniu z grupą chorych leczonych konwencjonalnie. Nie wyeliminowano jednak całkowicie powikłań.
Można zatem zadać pytanie, czy istnieje próg kontroli glikemii, który pozwala całkowicie wykluczyć ryzyko wystąpienia powikłań mikronaczyniowych?
Edukując naszych pacjentów, zapewniamy ich, że utrzymanie dobrych cukrów chroni przed rozwojem powikłań.
Jak dobre mają więc być cukry?
Niestety, nie można wyznaczyć konkretnego punktu odcięcia dla bezpiecznych wartości glikemii.
Każdy niefizjologiczny przyrost glikemii, jak również czas jej utrzymywania się, może przyczyniać się do rozwoju powikłań.
Dobre wyrównanie metaboliczne cukrzycy oznacza uzyskanie wartości glikemii zbliżonych do fizjologicznych, bez jednoczesnego wzrostu ryzyka hipoglikemii i jej niekorzystnych następstw.
Hiperglikemia a wysiłek fizyczny

Regularna aktywność fizyczna jest nieodłącznym elementem prawidłowego leczenia cukrzycy. Jednym z wielu korzystnych efektów metabolicznych wysiłku fizycznego jest poprawa wrażliwości komórek na insulinę, dająca możliwość redukcji jej dobowej dawki.
W przypadku krótkotrwałej hiperglikemii o znanej przyczynie (np. wynikającej z niedopasowania dawki insuliny do posiłku) można uzyskać normalizację glikemii za pomocą zwiększonej aktywności fizycznej, najlepiej aerobowej.
Dobre wyrównanie metaboliczne cukrzycy oznacza uzyskanie wartości glikemii zbliżonych do fizjologicznych, bez jednoczesnego wzrostu ryzyka hipoglikemii i jej niekorzystnych następstw.
Szczególną ostrożność w podejmowaniu wysiłku fizycznego należy jednak zachować w przypadku długotrwałej hiperglikemii,
gdy w następstwie bezwzględnego niedoboru insuliny lub oporności na insulinę organizm uruchamia alternatywne sposoby pozyskiwania energii z przemian aminokwasów i wolnych kwasów tłuszczowych oraz gdy zwiększona jest wątrobowa i nerkowa synteza glukozy.
Produktami ubocznymi tych procesów są ciała ketonowe. W sytuacji niedoboru insuliny i gdy ketogeneza jest głównym źródłem energii, wysiłek fizyczny jest przeciwwskazany. Prowadzi bowiem do nasilenia hiperglikemii oraz grozi rozwinięciem cukrzycowej kwasicy ketonowej. W praktyce zalecane jest niepodejmowanie wysiłku fizycznego przy glikemii wynoszącej >250 mg/dl i obecnych ciałach ketonowych we krwi lub moczu, a także przy glikemii wynoszącej >300 mg/dl, nawet przy ujemnym wyniku oznaczenia ciał ketonowych.
Hiperglikemia a dieta
>
Częstym problemem w leczeniu cukrzycy jest zbyt duży przyrost glikemii po posiłku, wynikający z nieodpowiedniego składu potraw, błędnego oszacowania zawartości węglowodanów w posiłku lub niewłaściwej dawki insuliny.
Produkty o wysokim indeksie glikemicznym, które powodują szybki wzrost glikemii, mogą wymagać odstępu czasu pomiędzy wstrzyknięciem insuliny okołoposiłkowej a spożyciem posiłku (nawet kilkadziesiąt minut w przypadku szybko działających analogów insuliny). Posiłki złożone, z dużą zawartością tłuszczu, wchłaniane są dłużej i przyrost glikemii obserwowany jest często dopiero po kilku godzinach od ich spożycia. W takiej sytuacji zastosowanie znajduje opcja bolusa złożonego w osobistej pompie insulinowej. Innym rozwiązaniem jest wstrzyknięcie ludzkiej insuliny krótko działającej. Hiperglikemia poposiłkowa może być także związana z zaburzoną motoryką jelit u pacjentów z neuropatią autonomiczną. Każda osoba z cukrzycą – na podstawie własnych obserwacji – stopniowo nabiera doświadczenia i coraz lepiej wie, jak postępować w zależności od rodzaju posiłku.
Stany sprzyjające hiperglikemii
Osoba chorująca na cukrzycę może znaleźć się w sytuacjach zwiększonego zapotrzebowania na insulinę, które będą się wiązały z ryzykiem hiperglikemii. Należą do nich:
- Stany zapalne w przebiegu m.in. chorób infekcyjnych (np. zapalenie oskrzeli, pęcherzamoczowego, ucha środkowego itp.), urazów (np. złamanie podudzia), chorób reumatycznych (np. zaostrzenie reumatoidalnego zapalenia stawów),
- Stosowanie niektórych leków (glikokortykosteroidy, doustne środki antykoncepcyjne,leki tiazydowe, hormony tarczycy); najsilniejszy wpływ na glikemię mają leki sterydowe, stosowane ogólnoustrojowo w postaci tabletek, wstrzyknięć domięśniowych, dożylnych, a także w mniejszym dostawowych (tzw. blokady) lub w postaci wziewnej,
- Ciąża, zmiana fazy cyklu miesięcznego,
- Brak aktywności fizycznej,
- Znaczny przyrost masy ciała.
W sytuacjach zwiększonego zapotrzebowania na insulinę zalecane jest ustalenie nowych, wyższych dawek insuliny bazowej – zarówno we wstrzyknięciach podskórnych, jak i wlewu podstawowego u osób korzystających z pompy insulinowej. W tym drugim przypadku można wybrać opcję bazy tymczasowej, zalecanej np. w czasie długich podroży samochodem czy wielogodzinnego odpoczywania w łóżku (brak aktywności fizycznej). Baza ta może być również użyteczna (oprócz bolusa korekcyjnego) w postępowaniu przy hiperglikemii. Pamiętając o wystąpieniu zjawiska glukotoksyczności w przebiegu długotrwałej hiperglikemii, można się spodziewać mniejszej wrażliwości komórek na insulinę. W związku z tym zastosowanie bolusa insuliny w skojarzeniu ze zwiększonym wlewem podstawowym pozwala na lepsze doinsulinowanie organizmu i łatwiejsze obniżenie glikemii. Hamuje również wątrobową i nerkową produkcję glukozy. Zwiększony wlew podstawowy należy w takim przypadku zaprogramować na kilka godzin.
Postępowanie w sytuacji długotrwałej hiperglikemii polega zatem na:
- regularnym podawaniu bolusow korekcyjnych co ok. 2 godziny z uważnym dobieraniem dawki (należy pamiętać o możliwości nałożenia się działania kolejno podanych dawek i ryzyku wywołania hipoglikemii),
- tymczasowym zwiększeniu wlewu podstawowego (u osób leczonych ciągłym
- wlewem podskórnym insuliny),
- odpowiednim nawodnieniu (woda niegazowana),
- kontroli obecności ciał ketonowych we krwi lub moczu.